Zapoznaj się z wytycznymi Europejskiego Towarzystwa Kardiologicznego dotyczącymi prewencji
Miażdżycowe choroby serca i naczyń/choroby układu sercowo-naczyniowego (CVD) są przewlekłymi chorobami rozwijającymi się „podstępnie” przez całe życie i do czasu wystąpienia objawów klinicznych zwykle ulegają progresji do zaawansowanego stadium. Pozostają one główną przyczyną przedwczesnych zgonów w Europie, mimo że w ciągu ostatnich dziesięcioleci w wielu krajach europejskich nastąpiło znaczne zmniejszenie umieralności z powodu CVD.
Choroby serca i naczyń są przyczyną masowego inwalidztwa; ocenia się, że w nadchodzących dekadach liczba lat życia skorygowanych o zmianę jego jakości (DALY), które zostają utracone z powodu CVD, zwiększy się na całym świecie z 85mln w 1990 r. do ok. 150 mln w 2020 r., więc pozostaną one główną somatyczną przyczyną utraty produktywności. Występowanie CVD ściśle wiąże się ze stylem życia, a zwłaszcza stosowaniem tytoniu, niezdrowymi nawykami żywieniowymi, brakiem aktywności fizycznej i stresem psychospołecznym. Światowa Organizacja Zdrowia (WHO) stwierdziła, że > 3 wszystkich zgonów z powodu CVD można by zapobiec poprzez wprowadzenie odpowiednich zmian stylu życia. Prewencję CVD, pozostającą istotnym wyzwaniem dla populacji ogólnej, polityków i personelu opieki zdrowotnej, definiuje się jako skoordynowany zestaw działań podejmowanych na poziomie społeczeństwa i jednostek, których celem jest eradykacja, eliminacja lub minimalizacja wpływu poszczególnych rodzajów CVD oraz związanego z nimi inwalidztwa.
Parlament Europejski w czerwcu 2007 r. przyjął Europejską Kartę Zdrowia Serca (European Heart Health Charter). W tym stanowisku z zakresu zdrowia publicznego, popartym przez większość krajów członkowskich Unii Europejskiej, zdefiniowano charakterystykę osób dążących do zachowania zdrowia, w której skład wchodzą następujące elementy:
- niestosowanie tytoniu;
- odpowiednia aktywność fizyczna — co najmniej 30 min 5 × w tygodniu;
- zdrowe zwyczaje żywieniowe;
- brak nadwagi;
- ciśnienie tętnicze < 140/90 mm Hg;
- stężenie cholesterolu we krwi < 5 mmol/l (190 mg/dl);
- prawidłowy metabolizm glukozy;
- unikanie nadmiernego stresu.
W idealnych warunkach prewencja CVD powinna rozpoczynać się już w okresie ciąży i trwać aż do końca życia. W codziennej praktyce działania prewencyjne są typowo ukierunkowane na mężczyzn i kobiety w średnim oraz starszym wieku z jawną klinicznie CVD (tj. prewencja wtórna) lub z grupy dużego ryzyka wystąpienia pierwszego incydentu sercowo-naczyniowego [np. mężczyźni i kobiety ze współistniejącymi wieloma czynnikami ryzyka obejmującymi palenie tytoniu, podwyższone wartości ciśnienia tętniczego, cukrzycę i zaburzenia lipidowe (tj. prewencja pierwotna)]. Prewencja CVD u osób młodych, w podeszłym wieku, a także z grupy umiarkowanego lub niewielkiego ryzyka sercowo-naczyniowego jest wciąż ograniczona, chociaż może przynosić znaczne korzyści. Prewencję kategoryzuje się typowo jako pierwotną lub wtórną, chociaż w przypadku CVD rozróżnienie między tymi dwoma sytuacjami jest arbitralne ze względu na stopniowo rozwijający się proces miażdżycowy, który leży u podłoża jawnej klinicznie choroby. Zgodnie z podziałem wprowadzonym dekady temu przez Geoffreya Rose’a, rozważa się 2 podejścia do prewencji CVD: strategię populacyjną i strategię ukierunkowaną na grupę dużego ryzyka.
Celem strategii populacyjnej jest zmniejszenie zapadalności na CVD na poziomie populacyjnym poprzez zmiany stylu życia i środowiska wpływające na całą populację. Tę strategię realizuje się głównie poprzez doraźnie wprowadzane zasady postępowania i działania w skali społecznej. Do przykładów należą działania podejmowane w celu wprowadzania zakazu palenia tytoniu i zmniejszenia zawartości soli w produktach żywnościowych. Zaletą takiej strategii jest to, że może ona przynieść duże korzyści w populacji, chociaż jej wartość dla poszczególnych jednostek jest niewielka. Wpływ takiego podejścia na łączną liczbę incydentów sercowo-naczyniowych w populacji może być duży, ponieważ działaniami obejmuje się wszystkich ludzi, a większość incydentów występuje w dużej liczebnie grupie osób, u których indywidualne ryzyko jest umiarkowane.
W przypadku strategii ukierunkowanej na grupę dużego ryzyka celem działań prewencyjnych jest redukcja czynników ryzyka u tych osób, u których ryzyko jest największe, a zatem albo osób bez CVD, ale w górnej części rozkładu całkowitego ryzyka sercowo-naczyniowego, albo też osób z jawną CVD. Mimo że pacjenci, na których jest ukierunkowana taka strategia, mają większą szansę odniesienia indywidualnych korzyści z interwencji o charakterze prewencyjnym, oddziaływanie tej strategii na poziomie populacyjnym jest ograniczone, ponieważ liczba osób z tak dużym ryzykiem jest niewielka. Przez długi czas strategię populacyjną uważano za bardziej efektywną kosztowo niż strategię ukierunkowaną na grupę dużego ryzyka, ale od momentu wprowadzenia bardzo skutecznych leków hipolipemizujących, udoskonalenia programów rzucania palenia i zmniejszenia kosztów leków hipotensyjnych efektywność strategii ukierunkowanej na grupę dużego ryzyka zwiększyła się. Obecnie przyjmuje się, że największe efekty można uzyskać, łącząc obie strategie prewencji.
Co szczególnie ważne, w ostatnich dekadach uzyskano wiele dowodów wskazujących na to, że ryzyko sercowo-naczyniowe zaczyna się zwiększać już w młodym, a nawet bardzo młodym wieku. Potencjał prewencji opartej na zdrowym stylu życia, odpowiednim leczeniu klasycznych czynników ryzyka i selektywnym stosowaniu leków kardioprotekcyjnych jest oczywisty. Ludzkie i ekonomiczne argumenty przemawiające za prewencją CVD ocenił ostatnio brytyjski Narodowy Instytut Zdrowia i Doskonałości Klinicznej (NICE) jako przeważająco pozytywne, a wiele komitetów z innych krajów wyraziło prawie taką samą opinię. Jak wynika z raportu NICE, wprowadzenie strategii populacyjnej może przynieść liczne korzyści i oszczędności:
- zmniejszenie nierówności pod względem stanu zdrowia;
- oszczędności finansowe wynikające z uniknięcia części incydentów CVD;
- zapobieganie innym chorobom, takim jak nowotwory, choroby płuc i cukrzyca typu 2;
- oszczędności finansowe związane z CVD, np. dotyczące leków, wizyt w ramach podstawowej opieki zdrowotnej i ambulatoryjnych konsultacji specjalistycznych;
- oszczędności finansowe odnoszące się do szerzej rozumianej ekonomii, wynikające ze zmniejszenia utraty produktywności spowodowanego chorobami osób w wieku produkcyjnym, mniejszych wypłat świadczeń ubezpieczeniowych i zmniejszenia kosztów świadczeń emerytalnych dla osób przechodzących wcześniej na emeryturę z powodu złego stanu zdrowia;
- poprawa jakości i długości ludzkiego życia.
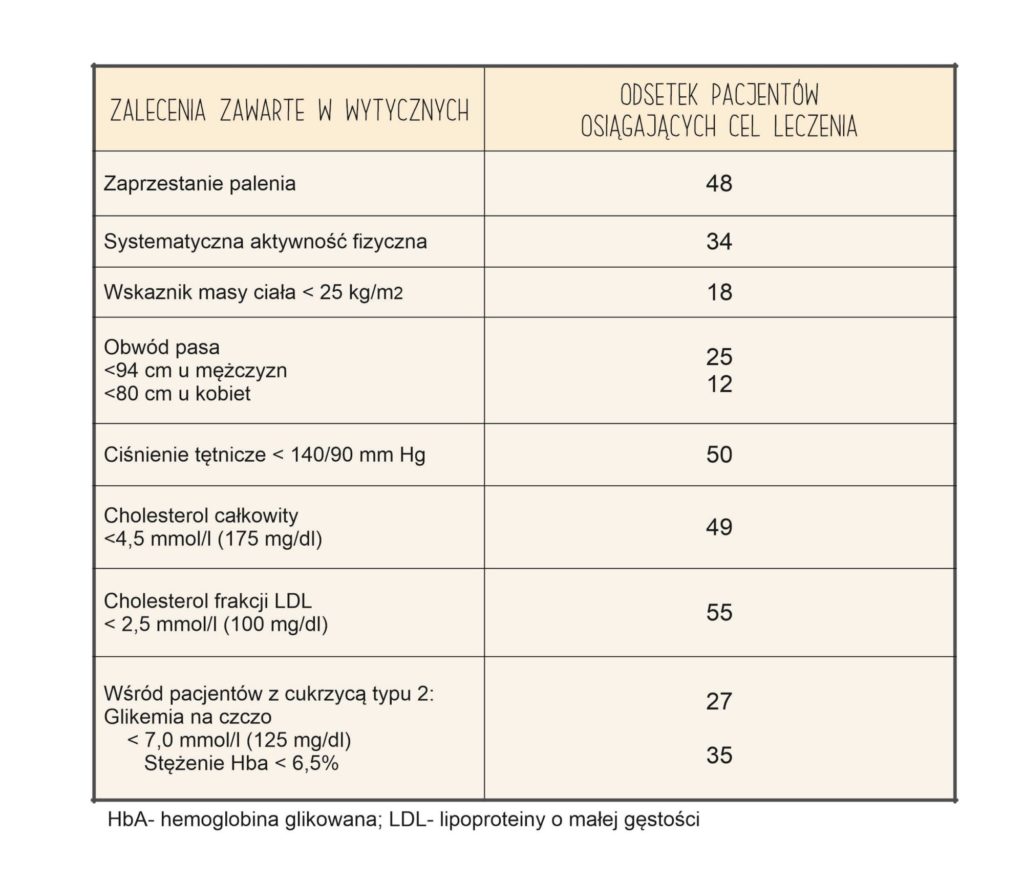
Odsetki pacjentów, którzy osiągają zalecane cele prewencji i kontroli czynników ryzyka, przedstawiono w tabeli. W idealnych warunkach cele te powinno osiągać 100% pacjentów, ale w praktyce jest to na ogół < 50% osób.
Przytoczone obserwacje wskazują na potrzebę powstania wszechstronnych, wielodyscyplinarnych programów obejmujących zarówno pacjentów, jak i ich rodziny. Skuteczność i bezpieczeństwo takich programów wykazano w projekcie EUROACTION — demonstracyjnym programie ESC, w którym dowiedziono, że zalecane zmiany stylu życia i odpowiednio ukierunkowane leczenie czynników ryzyka sercowo-naczyniowego są osiągalne oraz mogą być trwałe w codziennej praktyce klinicznej zarówno w prewencji pierwotnej, jak i wtórnej.
Opracowano na podst. Wytycznych ESC dotyczących prewencji chorób sercowo-naczyniowych.